- dossierBière sans alcool : des bienfaits pour la santé ?
- dossierPrendre un petit déjeuner de roi pour perdre du poids ?
- dossierQuelle différence entre surpoids et obésité ?
- dossierMounjaro pour perdre du poids : disponible en Belgique
- dossierWegovy pour perdre du poids : pour qui et à quel prix en Belgique ?
Pancréatite aiguë et chronique : inflammation du pancréas et complications
dossier
Voir aussi l'article : Cancer du pancréas : toujours difficile à reconnaître en raison de symptômes généraux
Où se trouve le pancréas et quelle est sa fonction ?
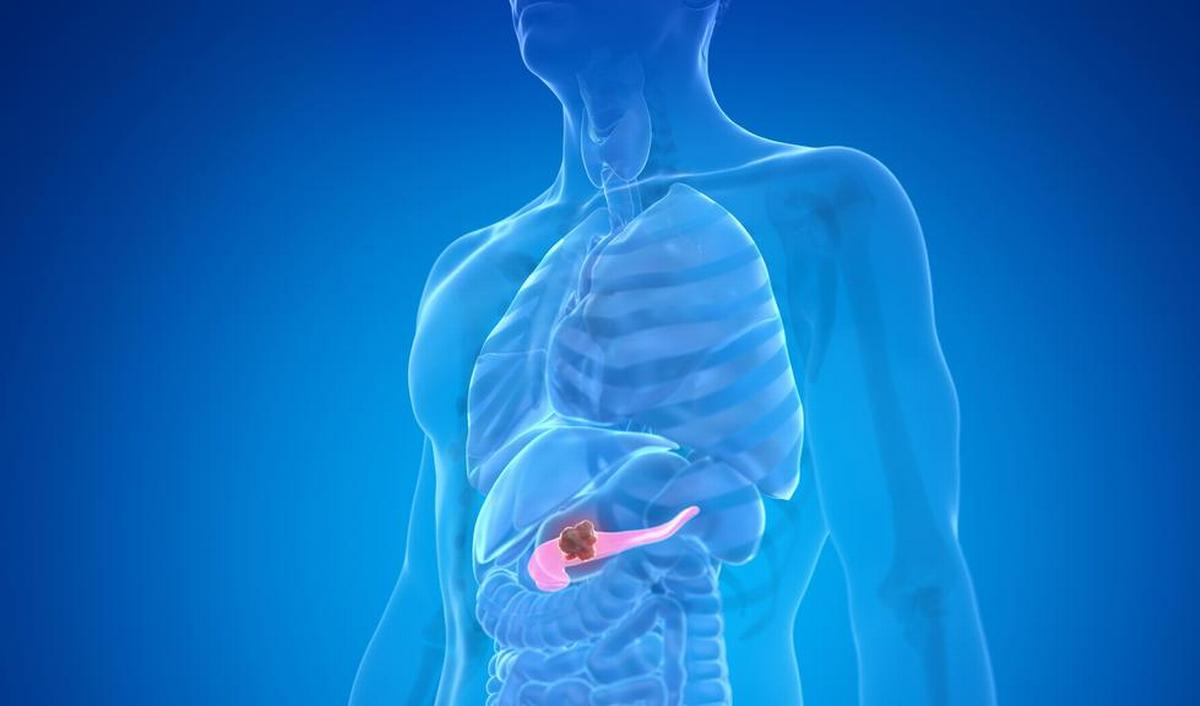
Le pancréas est une glande endocrine du système digestif qui s'étale transversalement dans le haut de l'abdomen, derrière l'estomac. Il mesure environ 15 cm de long pour une épaisseur de 1 à 3 cm. Il se divise en plusieurs parties : la tête, le col, le corps et la queue.
Le pancréas est constitué de cellules qui produisent des hormones (insuline et le glucagon) et de cellules qui fabriquent des enzymes (notamment l'amylase, la lipase et la trypsine) :
- Les hormones pancréatiques sont libérées dans le sang et maintiennent le taux de glycémie à des niveaux optimaux. Si la production d'hormones est trop faible, le diabète apparaît.
Voir aussi l'article : Vivre normalement avec le diabète
- Les enzymes pancréatiques sont indispensables à la digestion. Elles sont libérées dans le duodénum via le canal cholédoque. Lorsque la production d'enzymes est insuffisante, des troubles apparaissent dans la digestion des sucres (par l'amylase), des graisses (par la lipase) et des protéines (par la trypsine). Dans les cas de carences enzymatiques graves, ces troubles se manifestent par des selles molles, grises et abondantes, ainsi que par une perte de poids.
Voir aussi l'article : Que révèle la couleur de vos selles sur votre santé ?
Quels sont les symptômes d'une pancréatite ?

- Les symptômes de la pancréatite aiguë
La pancréatite aiguë se manifeste par des douleurs abdominales intenses. Les douleurs peuvent également irradier dans le dos dans la mesure où le pancréas est situé à l'arrière de l'abdomen. Un abdomen gonflé, des nausées, des vomissements, de la fièvre peuvent également survenir. La pancréatite aiguë est bénigne dans 70 à 90 % des cas et le taux de mortalité lié à cette affection est faible (environ 3 %). Dans 10 à 30 % des cas, un tableau clinique grave peut survenir, nécessitant souvent un traitement de longue durée dans une unité de soins intensifs. Le taux de mortalité dans cette forme grave est élevé, allant de 30 à 70 %. -
Les symptômes de la pancréatite chronique
La pancréatite chronique se traduit par la formation de calcifications dans le pancréas. La douleur évolue par poussées, avec irradiation dans le dos, sensation de malaise, nausées et vomissements, manque d'appétit... Des troubles causés par une carence en enzymes et en hormones pancréatiques peuvent également survenir. Les symptômes peuvent être gênants et récurrents. Après chaque inflammation, il se forme un tissu cicatriciel qui peut rétrécir le tube d'écoulement des sucs pancréatiques et provoquer un cercle vicieux : l'écoulement entravé provoque une nouvelle inflammation.
Quelles sont les causes d'une pancréatite ?
Les causes les plus fréquentes de la pancréatite sont l'abus d'alcool et les calculs biliaires.
- Les causes moins fréquentes sont les suivantes :
- une alimentation trop grasse qui engendre un taux élevé de triglycérides dans le sang (hypertriglycéridémie)
- un taux trop élevé de calcium dans le sang (hypercalcémie)
- une infection virale : oreillons, hépatites, cytomégalovirus
- un effet secondaire indésirable de certains médicaments (codéine, notamment)
- une forme de pancréatite héréditaire
- Dans un peu moins d'un cas sur dix, aucune cause n'est trouvée : on dit que la pancréatite est idiopathique.
Voir aussi l'article : 10 effets nocifs de l’abus d’alcool sur votre santé
Quelles sont les complications d'une pancréatite ?
Les principales complications de la pancréatite sont :
- La formation d'un pseudo-kyste pancréatique : une accumulation de liquide inflammatoire, autour duquel se forme une capsule après trois à six semaines. Le pseudo-kyste peut persister, mais il devient généralement plus petit ou disparaît complètement en l'espace de plusieurs semaines.
- Jaunisse : il existe un risque de jaunisse sous la "tête" épaissie du pancréas - en raison de la cicatrisation - qui peut obstruer les voies biliaires.
- Infections à l'intérieur et autour du pancréas : Les infections peuvent entraîner une évolution sévère de la maladie avec un risque accru de décès.
Voir aussi l'article : Quels sont les causes et les symptômes de la jaunisse (ictère) ?
Le diagnostic
Les examens à réaliser dépendent de la nature et de la gravité de l’affection. Habituellement, le diagnostic est posé sur base de l'entretien avec le patient, de l'examen physique, des analyses de laboratoire et de l'imagerie médicale (échographie, scanner ou IRM).
- Les analyses de laboratoire : Le taux d’enzymes pancréatiques peut être déterminé dans le sang ou dans les urines. D'autres tests permettent d'évaluer la fonction pancréatique sur la base de substances métaboliques que l'on retrouve dans le sang et les urines.
- L’imagerie médicale : Une simple radiographie peut déjà déceler d'éventuelles anomalies associées à une pancréatite. L'échographie, le scanner et l'IRM permettent une appréciation bien plus complète et précise.
- L’endoscopie : Elle intervient si un doute persiste sur la cause de la pancréatite. L'endoscope (un fin tuyau équipé d'un système optique) est introduit par la bouche jusqu'au duodénum (la partie initiale de l'intestin grêle, juste après l'estomac), qui possède un rapport anatomique très intime avec le pancréas (comme un pneu autour d'une jante). Le médecin peut ainsi parfaitement visualiser la situation. L'injection d'un produit de contraste renforce encore la précision. Cette technique permet aussi, si nécessaire, de pratiquer des prélèvements (biopsie) ou des ponctions, ainsi que de libérer les voies bloquées par des calculs (papillotomie).
Quels traitements en cas de pancréatite ?
La pancréatite aiguë
- Une hospitalisation est quasiment toujours nécessaire. Le traitement de base consiste en un jeûne strict : on parle d'approche « conservatrice » destinée à ne pas solliciter le système digestif, et en particulier le pancréas. Dans ce cas, la nutrition - alimentation et hydratation - s'effectue par voie parentérale (intraveineuse). Des médicaments antidouleurs sont administrés, ainsi que des antibiotiques en présence d'un processus infectieux.
- Si des calculs des voies biliaires sont à l'origine de la pancréatite, une CPRE est généralement pratiquée à un stade précoce afin d'éliminer les calculs présents.
- En cas de complication locale ou plus étendue (perforation, hémorragie, kyste, nécrose...), une intervention chirurgicale est évidemment indispensable.
- La cause de la pancréatite aiguë doit être traitée : sevrage alcoolique, traitement de l'hypertriglycéridémie, ablation de la vésicule biliaire, évacuation des calculs...
La pancréatite chronique
- Dans un premier temps, le traitement se concentrera sur la gestion des symptômes, tels que les médicaments contre la douleur, et les médicaments qui peuvent compenser les déficiences en hormones et/ou enzymes pancréatiques.
- Parfois, une CPRE peut nécessiter un traitement endoscopique. Lorsque les symptômes douloureux ne peuvent plus être contrôlés par des médicaments, une intervention chirurgicale est parfois proposée.
- Il peut s'agir d'une intervention chirurgicale au cours de laquelle la partie cicatricielle du pancréas est enlevée. Il peut également s'agir d'une opération au cours de laquelle le canal pancréatique est relié à une partie de l'intestin grêle afin de permettre une bonne évacuation des sucs pancréatiques.
- Les pseudokystes pancréatiques nécessitent parfois une intervention chirurgicale lorsqu'ils n'ont pas tendance à disparaître d'eux-mêmes, qu'ils exercent une pression obstructive sur d'autres structures (voies biliaires, estomac) ou qu'ils s'infectent. Lors d'une telle opération, le pseudokyste est relié à l'estomac ou à l'intestin afin que le contenu du pseudokyste puisse s'y écouler. Parfois, un drain est également placé dans la cavité, qui s'écoule alors à l'extérieur du corps.
|
Selon l'intervention chirurgicale pratiquée, un traitement post-opératoire est nécessaire. Si, à la suite de la maladie combinée à la chirurgie, il reste des cellules pancréatiques insuffisamment fonctionnelles, des carences en enzymes et/ou en hormones devront être complétées par des médicaments. Pour éviter que le syndrome ne réapparaisse, il faut s'efforcer d'en traiter la cause. Lorsque l'alcool est à l'origine de la pancréatite, il convient d'arrêter définitivement la consommation d'alcool.
Voir aussi l'article : A quel point le cancer du pancréas est-il mortel ? |
Sources :
https://www.hopkinsmedicine.org
https://www.uza.be
https://www.webmd.com
https://www.merckmanuals.com