Maladie de Verneuil : causes, symptômes et traitements
- Qu'est-ce que la maladie de Verneuil ?
- Comment se forment les nodules inflammatoires ?
- Quels sont les symptômes de la maladie de Verneuil ?
- Les 3 stades de la maladie de Verneuil
- Quelles sont les causes de la maladie de Verneuil ?
- Quelles sont les complications de la maladie de Verneuil ?
- Comment le diagnostic est-il posé ?
- Les bons gestes à adopter pour atténuer les symptômes
- Quels traitements médicamenteux contre la maladie de Verneuil ?
- Traitement : la chirurgie
dossier
La maladie de Verneuil, également appelée hidradénite suppurée (HS), est une inflammation des follicules pileux qui se manifeste généralement dans les plis de la peau. Des lésions douloureuses, semblables à des furoncles, peuvent apparaître au niveau des aisselles, de l’aine, des fesses ou sous les seins. La maladie de Verneuil est chronique, invalidante, récidivante et incurable. Elle est souvent sous-diagnostiquée. Pourtant, une prise en charge précoce et un traitement personnalisé permettent de freiner l'évolution de la maladie.
Voir aussi l'article : Traitement contre la kératose pilaire : comment se débarrasser de la peau de fraise ?
Qu'est-ce que la maladie de Verneuil ?
La maladie de Verneuil doit son nom au Dr Verneuil, le médecin français qui la décrivit au 19ème siècle.
- La maladie survient généralement pendant ou juste après la puberté, mais elle peut se développer à un âge plus avancé. Il s’agit d’une affection relativement fréquente : on estime qu’elle touche environ 1% de la population. En Belgique, 110.000 personnes au moins en souffriraient, principalement des jeunes adultes. Elle concerne surtout les femmes, qui représentent 70 à 80% des patients.
- L’hidradénite suppurée peut avoir une influence importante sur la qualité de vie, tant en raison de ses répercussions physiques (douleur, cicatrices...) que psychologiques.
- Il est important de diagnostiquer l’HS de manière précoce, afin de pouvoir entamer rapidement le traitement adéquat et freiner l'évolution des symptômes. Le délai avant le diagnostic peut être très long (12 ans ou plus).
- L’hidradénite suppurée est également appelée acné inversée (acné des plis) ou acné ectopique (acné située à d’autres endroits que l’acné traditionnelle). Ses lésions sont souvent confondues avec de l'acné, des furoncles, des poils incarnés. Raison pour laquelle le diagnostic est parfois retardé.
- Hidradénite suppurée signifie littéralement inflammation purulente des glandes sudoripares. Cependant, ce ne sont pas les glandes sudoripares qui sont concernées, mais les follicules pileux.
- Les inflammations apparaissent principalement aux aisselles et à l’aine, mais elles peuvent survenir à d’autres endroits du corps, comme la raie des fesses, le pubis, sous les seins, derrière les oreilles ou dans le cou.
Voir aussi l'article : Les causes des douleurs à l’aine
Comment se forment les nodules inflammatoires ?
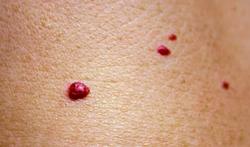
© Getty Images - Hidradénite suppurée, aussi appelée maladie de Verneuil ou acné inversée
L'origine de la maladie de Verneuil n’est pas connue. Toutefois ses mécanismes sont bien compris :
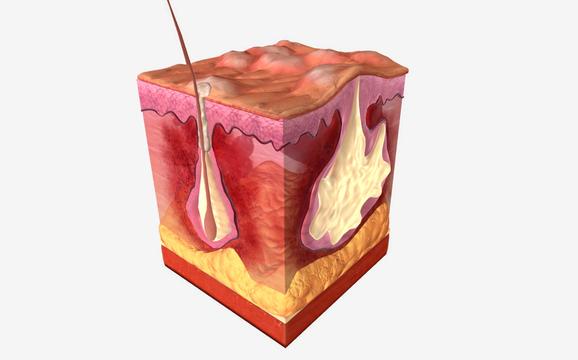
- Pour une raison inconnue, le follicule pileux (d'où sort le poil) se bouche. Les squames et le sébum s'accumulent alors dans le follicule pileux, qui commence à gonfler et peut finir par éclater. Le contenu du follicule pileux - un mélange de squames constitué de kératine, de sébum, de cellules cutanées vivantes et mortes, et de bactéries - s'infiltre sous la peau. L’organisme reconnaît ce contenu comme un matériel à éliminer (un déchet) et déclenche alors un processus inflammatoire pour s’en débarrasser.
L’inflammation augmente de façon croissante et touche aussi les cellules adipeuses et sudoripares. - Ces différentes petites zones enflammées peuvent ensuite entrer en contact les unes avec les autres par le biais de petites cavités sous-cutanées et, parfois, via des extensions vers l’extérieur (fistules).
- Les bactéries peuvent se multiplier dans les cavités sous-cutanées, en profondeur. Des cellules inflammatoires entrent alors en action pour tenter de détruire ces bactéries et les restes du follicule qui a éclaté, mais n’y parviennent souvent que partiellement. Parmi toutes ces cellules inflammatoires figurent toujours les cellules originelles de la paroi du follicule. Ces cellules forment de nouvelles cavités et des structures tubulaires. Ainsi, c'est tout un ensemble de cavités sous-cutanées qui peut se former sous la peau.
Voir aussi l'article : Quelle différence entre infection et inflammation ?
Quels sont les symptômes de la maladie de Verneuil ?
Ce qui caractérise la maladie de Verneuil, ce sont les inflammations douloureuses et récurrentes dans les plis de la peau, comme l’aine et les aisselles, ou dans des zones où la peau subit des frottements, comme sous les seins, entre les cuisses ou autour des organes génitaux.
Les symptômes peuvent varier en fonction des patients : localisation, sévérité, intensité...
L’évolution est souvent progressive, ce qui signifie que les symptômes deviennent de plus en plus sévères au fil du temps.
- Comédons, petits nodules ou pustules , éruptions cutanées qui deviennent rouges/mauves, chaudes et douloureuses.
- L’œdème peut s’étendre au point de former un abcès douloureux, une cavité avec du pus. L’œdème peut finir par percer et le pus s’en échapper. Ceci peut s’accompagner d’une odeur désagréable. Des abcès peuvent réapparaître au même endroit.
- Le pus cherche parfois une porte de sortie via d’autres voies que le canal excréteur originel. Dans ce cas, des cavités ou voies (fistules) se forment sous la peau et peuvent remonter à la surface de l'épiderme quelques centimètres plus loin de l'abcès initial.
- Certains patients présentent sans cesse de nouvelles inflammations des follicules pileux, ce qui peut entraîner la formation d’oedèmes sous-cutanés et laisser des cicatrices.
Voir aussi l'article : 9 conseils contre les boutons d’acné : que faire ou ne pas faire ?
Les 3 stades de la maladie de Verneuil
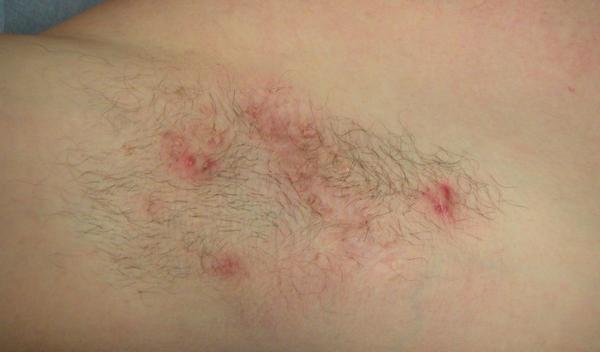
Photo maladie de Verneuil
La forme bénigne (stade 1)
Quelques éruptions par an ou quelques pustules et abcès récurrents (accumulation sous-cutanée de pus) qui guérissent sans laisser de cicatrices. On ne constate pas encore de cavités sous-cutanées (qui peuvent conduire à des fistules) ou de formations cicatricielles.La forme modérée (stade 2)
Des abcès récurrents observés en différents endroits du corps guérissent en laissant des cicatrices. On observe des cavités sous-cutanées qui sécrètent du pus et du liquide.La forme sévère (stade 3)
Episodes d'inflammations douloureuses en continu, avec la présence d'abcès qui ont formé un réseau de cavités sous-cutanées donnant lieu à des fistules reliées entre elles. De ce fait, des cicatrices sous-cutanées avec durcissement (épaississement) des tissus peuvent se former. Ceci peut entraver les mouvements ou occasionner des lymphoedèmes (accumulation de liquide dans le système lymphatique).Voir aussi l'article : Rosacée : rougeurs, boutons, yeux irrités, nez en chou-fleur
Quelles sont les causes de la maladie de Verneuil ?
La cause de l’hidradénite suppurée n’est pas connue. Il est probable qu’il s’agisse d’une réaction inadaptée du système immunitaire. Différents facteurs semblent influencer l’apparition et le développement de l’HS.
- La prédisposition héréditaire joue un rôle important : chez 30 à 40% des patients, la maladie est présente dans la famille.
- Les influences hormonales semblent jouer un rôle, bien qu’un lien direct entre les modifications hormonales et l’apparition de l’HS n’ait jamais pu être établi. La maladie survient souvent durant ou juste après la puberté, mais peut aussi apparaître durant ou après la grossesse et même après la ménopause. Chez certaines femmes, l’inflammation peut s’aggraver au moment des règles. La grossesse et la ménopause peuvent également influencer les symptômes. Durant la grossesse, beaucoup de femmes ressentent moins de gêne en raison des changements hormonaux. Mais à la suite d’une grossesse, les symptômes peuvent rapidement s’aggraver. De plus, les médicaments à base d’androgènes la précipitent ou l’aggravent.
- Certaines maladies peuvent augmenter le risque de HS : diabète, maladie de Crohn, rhumatisme, affection de la glande thyroïde, lupus érythémateux, psoriasis...
- Fumer représente un facteur de risque important. Environ 80% des patients fument ou ont fumé. Le risque de HS est six fois plus élevé chez les fumeurs que chez les non-fumeurs. Sous l'effet du tabac, les canaux excréteurs des follicules pileux et des glandes adipeuses se bouchent (de façon visible, cela se manifeste sous la forme de points noirs : comédons ou blackheads).
- L'obésité : plus de la moitié des patients atteints d’HS sont en surpoids. Les inflammations reviennent aussi plus rapidement chez les personnes avec une surcharge pondérale.
- La transpiration, la chaleur et le stress peuvent aggraver les symptômes.
- Il n’a pas pu être déterminé si les habitudes alimentaires ou des aliments spécifiques influençaient la sévérité de l’hidradénite suppurée. Il n'existe pas de directive à ce propos et l'éviction de certains aliments n’est pas utile, tout comme il n’y a pas grand-chose à espérer de la prise de suppléments alimentaires (vitamines, minéraux...).
- L’hidradénite n’est pas contagieuse. Vous ne risquez donc pas de la contracter par simple contact. Des bactéries peuvent cependant être présentes dans le liquide de la plaie, mais il s’agit généralement du même type de bactéries que celles qui se trouvent à la surface de la peau des personnes en bonne santé, et ce sans qu’elles tombent malades pour autant.
Voir aussi l'article : Psoriasis : causes, symptômes, traitement
Quelles sont les complications de la maladie de Verneuil ?
En cas de forme sévère d'hidradénite suppurée, diverses complications peuvent survenir. Consultez un médecin en cas de douleurs qui s'intensifient et/ou de plaies qui ne cicatrisent pas. Quelles peuvent être ces complications ?
- érysipèle (infection aiguë de la peau et du tissu conjonctif)
- empoisonnement du sang
- fièvre et septicémie
- anémie
- végétations de la valve mitrale
- carcinome épidermoïde cutané ou carcinome spinocellulaire (tumeur maligne des cellules épithéliales) dans des zones enflammées de longue durée (rarement rapporté)
Voir aussi l'article : Les différents types de cancer de la peau en photos
|
Une hidradénite sévère et de longue durée peut s'accompagner de la présence dans le sang de grandes quantités de protéines liées à l'inflammation, ce qui peut occasionner une maladie immunitaire. Dans des cas très rares, elle peut aussi entraîner une affection rénale. Les patients avec HS présentent un risque accru de souffrir d’autres maladies inflammatoires, comme la maladie de Crohn et l’arthrite. Si vous souffrez d’autres symptômes que des symptômes cutanés, il est important d’en parler avec votre médecin. |
Comment le diagnostic est-il posé ?
L’hidradénite suppurée est un diagnostic clinique qui demeure difficile à poser. Le médecin traitant pose son diagnostic sur base des symptômes et des manifestations cliniques les plus caractéristiques. Pour confirmer le diagnostic (et exclure un autre problème, de type infection ou acné), une culture de bactéries et une biopsie peuvent être réalisées. Si l’hidradénite est présente dans la famille, cette information peut se révéler utile pour confirmer le diagnostic.
Il est important que le diagnostic soit établi au plus tôt, afin d'entamer un traitement rapide.
Les 3 manifestations cliniques importantes pour établir un diagnostic de maladie de Verneuil sont :
- Atteintes cutanées caractéristiques comme des nodules, des inflammations profondes et/ou des lésions avec formation de fibrose.
- Les zones de localisation typiques : aisselles, plis inframammaires, aine et périnée.
- Des symptômes récurrents et prolongés (plus de 2 fois en 6 mois).
Les bons gestes à adopter pour atténuer les symptômes
Prévenir l’irritation des lésions
- Ne touchez pas la plaie (n’appuyez donc pas dessus ou ne la grattez pas).
- Portez des vêtements amples qui ne frottent pas ou n'irritent pas la peau. Des vêtements trop serrés ou des élastiques de sous-vêtements qui provoquent des frottements peuvent endommager les follicules pileux.
Une hygiène stricte
L’HS n’est pas causée par une hygiène déficiente. En revanche, il est probable qu’elle soit aggravée par la présence de certaines bactéries.
- Lavez-vous régulièrement les mains et séchez-les ensuite minutieusement.
- Lavez votre corps, et tout particulièrement les aisselles et l’aine, au moins une fois par jour à l’eau tiède et au savon et séchez bien.
- Utilisez éventuellement un savon antibactérien, qui peut réduire la quantité de bactéries présentes sur la peau et prévenir de nouvelles inflammations. Des abcès existants et des inflammations plus profondes ne réagiront toutefois pas à ce traitement local.
- Appliquez des compresses et des pansements absorbants sur les lésions. Demandez à votre médecin quels pansements sont les plus appropriés.
- Coupez vos ongles très courts.
- Changez chaque jour de sous-vêtements (de préférence en coton).
- Il n’y a pas de lien entre l’utilisation de déodorant et l’hidradénite. Préférez toutefois un produit sans alcool. Si le déodorant vous cause des irritations, son utilisation est déconseillée. Les sprays et les vaporisateurs sont plus hygiéniques que les rollers et les sticks. Souffrez-vous d’inflammations ou souhaitez-vous réduire au maximum le risque d’irritations ? Vous pouvez alors vaporiser le déodorant directement sur vos vêtements.
Rasage et épilation
Il est parfois conseillé de ne plus s’épiler les aisselles et l’aine (bikini). Il n’existe cependant pas de lien formellement démontré entre l’épilation ou le rasage et l’hidradénite, ce qui n'empêche pas que certains patients constatent une plus grande sensibilité aux épisodes inflammatoires. Parlez-en à votre dermatologue.
Le tabac
Il est important d'arrêter de fumer, cela réduira la gravité des lésions et aidera à prévenir de nouvelles lésions.
Contrôler son poids
Un tiers des patients en surpoids voient leurs symptômes disparaître après avoir perdu 15% de leur poids initial.
Quels traitements médicamenteux contre la maladie de Verneuil ?
Bien que l’hidradénite suppurée soit difficile à traiter et qu’elle soit incurable, il existe des interventions efficaces pour maîtriser l’affection et atténuer les symptômes. Le traitement varie selon le stade de la maladie. Une combinaison de traitements est souvent nécessaire. Même lorsqu’un traitement se révèle efficace, il existe une forte probabilité que la maladie réapparaisse, au même endroit ou dans une zone différente.En cas de forme bénigne, la maladie peut disparaître d’elle-même, même après plusieurs années. Chez de nombreuses femmes, les symptômes disparaissent après la ménopause. Toutefois, dans des cas très rares, la maladie de Verneuil peut survenir après la ménopause. Les inflammations peuvent également diminuer à un âge avancé chez les hommes souffrant d’hidradénité sévère.
- La douleur faible à modérée sera soulagée avec un analgésique (paracétamol, par exemple). En cas de douleur sévère, il peut être nécessaire de faire appel à un spécialiste de la douleur.
- Le résorcinol topique est un agent de desquamation chimique doté de propriétés peeling et anti-inflammatoires (
- Les inflammations naissantes peuvent être traitées avec une lotion antibiotique (comme la clindamycine topique) : à appliquer par tapotement sur la peau deux fois par jour, et ceci durant trois mois. Elle peut réduire le nombre de lésions inflammatoires légères et traiter ou prévenir l’infection secondaire. Elle serait aussi efficace que la tétracycline par voie orale.
- La plupart des patients sont traités par antibiotiques orauxafin de soulager l'inflammation.L’antibiotique, ou la combinaison d’antibiotiques, dépend des bactéries présentes et de la réussite ou non du traitement. Si un antibiotique ne donne pas de résultat, le médecin en prescrira un autre ou passera à une combinaison de plusieurs classes d'antibiotiques. Ces antibiotiques sont pris pendant quelques mois (2 à 4 mois) pour obtenir un résultat probant. En cas d'infection cutanée sévère, avec présence d’abcès, le médecin prescrit brièvement un antibiotique plus puissant, et suspend le traitement antibiotique d'entretien.
- Les traitements hormonaux. Une pilule contraceptive à base d'une hormone sexuelle anti-androgène peut réduire la gravité de l’HS chez certaines femmes, bien que l’effet bénéfique n’ait pas pu être formellement démontré.
- Rétinoïdes par voie orale : l'acitrétine est un médicament dérivé de la vitamine A acide et qui bloque l'activité des glandes adipeuses. Elle peut être utilisée pour traiter l’HS si d’autres traitements ne fonctionnent pas (sauf chez la femme enceinte ou en cas de désir de grossesse).
- Les corticostéroïdes répriment la réaction inflammatoire (rougeur, œdème, douleur…). Ils sont prescrits lors d’une aggravation soudaine et sévère des symptômes, notamment en présence d'inflammations douloureuses. La plupart du temps, il s’agit de comprimés, mais le médicament peut être injecté au coeur même de l’inflammation (injection intralésionnelle de corticostéroïdes). Ces médicaments doivent être utilisés durant un laps de temps le plus court possible (1 à 2 semaines maximum) et sont généralement combinés à des antibiotiques.
Voir aussi l'article : L’eczéma : types, symptômes, causes et traitement
|
Agents biologiques : l’adalimumab >Dans les formes modérées à sévères de l’hidradénite suppurée, les agents biologiques dotés de propriétés anti-facteur de nécrose tumorale-a peuvent être envisagés en 2ème intention chez les patients lorsque le traitement antibiotique est insuffisant. L’adalimumab bloque la protéine « TNFa » et réduit ainsi l’inflammation. Le médicament est injecté sous la peau, à l’aide d’une seringue ou d’un stylo. Ce traitement permet une amélioration de 50 % des lésions chez 50 % des patients. |
Traitement : la chirurgie
La chirurgie est une composante importante du traitement de l’hidradénite suppurée de stade 3 ou résistantes au traitement médical. Certaines interventions visent à soulager la douleur, d'autres à traiter les lésions ou réviser les cicatrices.
Le percement de l'abcès
Un abcès sous pression et qui provoque des douleurs peut être percé. Avec un scalpel, le médecin traitant ou le dermatologue réalise une petite incision de l’œdème, et le pus est ainsi évacué.
Une méthode alternative consiste à percer l’abcès avec une grosse aiguille pour ensuite effectuer un drainage avec une seringue. Une solution à base de corticoïdes peut éventuellement être injectée dans la cavité par cette même aiguille. Cela freinera l’inflammation.
- À l’issue de l’intervention, l’abcès devra rester ouvert jusqu’à ce que tout le pus ait été évacué.
- Rincez chaque jour la plaie avec de l’eau tiède du robinet ou de la douche.
- Posez ensuite un nouveau pansement sur la plaie. Lorsque tout le pus aura été éliminé, la plaie guérira d’elle-même.
Cette intervention permet d’évacuer le pus et de calmer la douleur, mais l’inflammation reviendra (quasiment) toujours dans les trois mois. Vous devrez retourner chez le spécialiste pour vérifier si une opération plus importante est nécessaire.
Voir aussi l'article : Xanthélasma : des nodules blancs ou jaunes autour des yeux
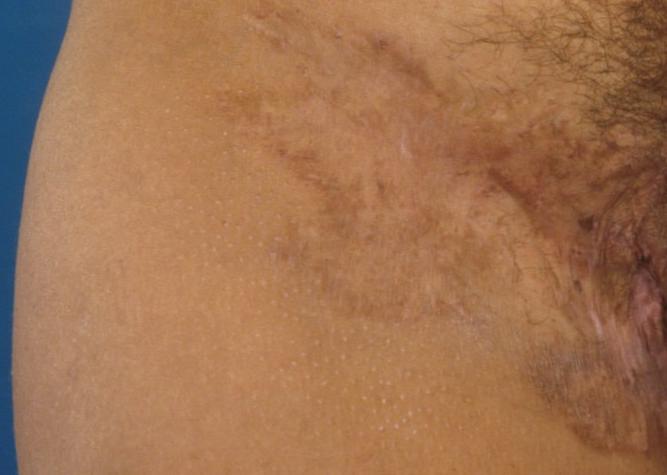
Après le deroofing (Source : huidziekten.nl).
Le deroofing : mise à plat des lésions de la peau
Cette technique intervient en cas de présence de cavités et/ou de voies sous-cutanées qui causent continuellement de l’inflammation.
Dans une phase d’accalmie, lorsqu’il y a peu d’inflammation (ou lorsque l’inflammation a été ramenée sous contrôle par la prise temporaire d’antibiotiques), le tissu qui se trouve au-dessus des cavités et des voies sous-cutanées touchées peut être retiré.
Lors d'un deroofing, on examine à l’aide d’une sonde (un fin bâtonnet en métal) si des voies infectées sont reliées par des cavités situées en profondeur. Si tel est le cas, le deroofing est envisageable. La zone au-dessus et à côté de ces couloirs sous-cutanés est anesthésiée. Une sonde est introduite et la peau située au-dessus de la sonde est retirée pour rendre visible les voies sous-cutanées. La base est conservée intacte, car c’est elle qui formera la nouvelle peau. Les contours sont aplatis pour qu’une transition en douceur s’effectue vers la peau environnante.
À l’issue de l’intervention, une plaie reste ouverte, : elle se refermera d’elle-même en deux à quatre semaines. Vous pourrez sans problème prendre une douche et il est même conseillé de rincer la plaie quotidiennement (jets doux, eau tiède à chaude). Tapotez ensuite doucement pour sécher et appliquez un pansement de gaze sèche, éventuellement une compresse de gaze grasse (pansement stérile non adhérant) pour éviter que le pansement protecteur reste collé à la plaie.
Le deroofing est souvent efficace chez les personnes atteintes d’HS légère à moyenne et l’inflammation réapparaît rarement dans la zone traitée. De nouvelles inflammations peuvent cependant souvent apparaître à côté de la zone opérée.
Le laser
Les tissus enflammés sont brûlés et détruits à l’aide d’un laser CO2. Cette intervention s’effectue sous anesthésie locale, parfois sous anesthésie générale. Le traitement au laser CO2 présente peu d’avantages par rapport au deroofing.
L'excision de la peau
En cas d'’hidrosadénite sévère, où de larges zones contiguës sont enflammées, de grandes parties de peau doivent parfois être enlevées sous anesthésie locale ou générale. La peau est entièrement retirée, jusqu’à hauteur de la graisse sous-cutanée. L’ensemble de la couche où se retrouvent les follicules pileux et les glandes adipeuses, ainsi que les éventuelles cavités avec abcès, sont enlevés.
En fonction de la gravité de l’inflammation, de sa localisation et de l’étendue de la plaie, le spécialiste détermine la manière dont la plaie pourra être refermée à l’issue de l’opération. S’il s’agit d’une zone importante, une greffe cutanée peut être nécessaire (par exemple en prenant un morceau de peau de la jambe). Il s’agit évidemment d’une opération assez lourde qui laisse toujours des cicatrices.
Même après une intervention chirurgicalement très bien réalisée, l’affection peut réapparaître, souvent à côté de la zone qui a été opérée et traitée.
Voir aussi l'article : Rosacée : rougeurs, boutons, yeux irrités, nez en chou-fleur
Sources :
https://www.ncbi.nlm.nih.gov
https://www.msdmanuals.com
https://www.has-sante.fr
https://www.erasme.ulb.ac.be
https://dumas.ccsd.cnrs.fr